
Генная терапия: познакомьтесь с лекарствами будущего
22 июня 2020
Генная терапия: познакомьтесь с лекарствами будущего
- 29457
- 5
- 37
Излечение от ранее неизлечимых болезней уже становится реальностью
рисунок Елены Беловой
-
Автор
-
Редакторы
-
Иллюстратор
В XX веке медицина и фармацевтика совершили невероятный скачок. Были созданы и внедрены в широкую практику самые разные лекарства — от антибиотиков до первых терапевтических антител, — благодаря чему существенно улучшилось здоровье и самочувствие многих людей, а также выросла средняя продолжительность жизни. Однако прогресс не остановить: доставка нужных генов прямо в клетки и ткани организма или их направленное редактирование позволяют «починить» неисправные молекулярные процессы, что дает в сравнении с традиционной фармацевтикой принципиально новые возможности для терапии ранее неизлечимых болезней. А поскольку технологии не стоят на месте, в будущем генная терапия займет важнейшее место в арсенале медиков.
Генная и клеточная терапии

Спецпроект о генной и клеточной терапиях, тернистом пути их развития, первых успехах и надеждах, а также о сложностях регулирования, производства и изучения этих новейших методов лечения.
Партнер спецпроекта — Департамент разработки генотерапевтических препаратов одной из крупнейших российских биотехнологических компаний — BIOCAD. BIOCAD заслужил серьезные позиции на мировом фармацевтическом рынке благодаря выпуску лекарственных препаратов на основе антител.
От природных экстрактов к появлению передовой терапии
Сегодня мы живем в мире, где доступность лекарств и медицинской помощи является чем-то само собой разумеющимся, и мы редко задумываемся, что так было далеко не всегда. А ведь несмотря на то, что попытки лечения различных недугов предпринимались с древних времен, долгие века борьба с болезнями велась с помощью природных средств или экстрактов из них, компоненты которых подбирались зачастую случайно или на основе умозрительных ложных концепций, а потому всё лечение было весьма сомнительным [1].
Всё стало меняться в начале прошлого столетия, когда развитие химических методов (особенно органического синтеза) подготовило почву для создания самых первых искусственно синтезированных низкомолекулярных лекарств, появление которых ознаменовало начало новой эры в медикаментозной терапии. В дальнейшем промышленное производство этих малых (низкомолекулярных) лекарственных молекул (small-molecule drugs) легло в основу традиционной фармацевтики и дало возможность лечения самых разных болезней, что вывело на новый уровень и медицинскую помощь, идущую сегодня с фармакотерапией рука об руку. Уже во второй половине XX века на рынке появилось множество низкомолекулярных лекарств: различные виды антибиотиков, обезболивающих и противовоспалительных, кардиопротекторов, противоопухолевых препаратов и пр.
Химиотерапевтических и действующих более точечно — таргетных. Подробнее о создании таких лекарств расскажет статья «Биомолекулы» «Таргетная терапия — прицельный удар по болезни» [2]; ну а о становлении современной лекарственной индустрии и последовательном появлении новых (и самых продвинутых) классов лекарственных средств можно прочесть в статье «Три поколения лекарств» [1] из цикла «Современные лекарства», с которым мы тоже очень рекомендуем ознакомиться.
Эти лекарства были достаточно эффективными, а возможность их массового применения в конечном счете изменила ландшафт современного лечения. И все же несмотря на очевидные (и, будем честны, для своего времени революционные) преимущества, терапия низкомолекулярными препаратами далеко не универсальна, поскольку ограничивается воздействием малых молекул лишь на некоторые типы лекарственных мишеней (GPCR, ионные каналы, киназы, протеазы и т.д.), что позволяло лечить ограниченный перечень болезней (в патогенезе которых участвуют именно эти биомишени) [3], [4]. Однако сейчас уже известно, что бóльшая часть человеческого протеома (а именно белки являются основными лекарственными мишенями [4]) и вовсе недоступна для воздействия малыми молекулами, поскольку специфические сайты связывания для низкомолекулярных лекарств у этих мишеней отсутствуют [1], [4]. Эти ограничения обусловили недостаток эффективного лечения многих недугов, и создали потребности, остававшиеся неудовлетворенными в течение достаточно длительного периода, — эпохи, когда альтернативы малым лекарственным молекулам просто не было.
Однако в конце второго тысячелетия всё снова изменилось: появились препараты совсем нового типа — лекарства на основе биологических молекул. Биологические лекарства (главным образом моноклональные антитела ) оказались более специфичными и обеспечили возможность «нацеливания» на прежде недоступные мишени (за счет белок-белковых взаимодействий), что привело к появлению новых успешных способов лечения в ревматологии и онкологии. Такие преимущества способствовали более широкому внедрению биопрепаратов, и в скором времени эти лекарства обрели за счет своей эффективности немалую популярность, что уже сегодня позволило им занять значимую долю фармацевтического рынка [1].
Это поистине удивительные молекулы. Узнайте, что это такое, в статье «Моноклональные антитела» [5], а также посмотрите комикс «Открытие моноклональных антител» [6]. Ну а подробнее об их применении в качестве лекарств читайте в публикации «Терапевтические моноклональные антитела» [7] из одноименного цикла.
И всё же, как и малые молекулы, биологические молекулы-лекарства имеют и недостатки, ― антитела, например, не способны из-за своего размера проникать в клетки, и потому их терапевтическое действие ограничивается в основном внеклеточными белками, такими как гормоны, факторы роста, другие антитела, клеточные рецепторы и пр. [8]. Но поскольку наука не стоит на месте, сегодня мы наблюдаем, как медицина и лекарственная терапия смело выходят за рамки традиционной фармацевтики, и на арене клинических исследований появляется всё больше новых терапевтических модальностей, в авангарде которых ― так называемая передовая терапия: генная и клеточная терапии.
Этой статьей мы начинаем спецпроект, который расскажет об истории развития передовой терапии, научных подробностях, лежащих в основе новых разработок и о самых ярких представителях генных и клеточных продуктов. Отдельная статья будет посвящена производству и контролю качества таких препаратов.
В настоящей статье мы сфокусируемся именно на генной терапии, разберем, чем она отличается (и чем схожа) с клеточной терапией, рассмотрим использующиеся технологии, пройдемся по существующим ныне препаратам, а также затронем будущие перспективы и имеющиеся ограничения такого лечения.
Принцип действия: как работает генная терапия
Для начала разберемся с терминологией, а для этого рассмотрим определение генной терапии, введенное одним из главных мировых регуляторов фармацевтической области — Управлением по санитарному надзору за качеством пищевых продуктов и медикаментов США (FDA) .
Помимо FDA вторым основным мировым регулятором использования лекарств сегодня является EMA — Европейское агентство лекарственных средств, — и эта организация имеет свое определение генной терапии.
Итак, согласно FDA,
- Генная терапия
- медицинское вмешательство, основанное на модификации генетического материала живых клеток. Клетки могут быть модифицированы ex vivo для последующего введения человеку или изменены in vivo непосредственно в организме [9].
Это определение достаточно точное, но чтобы полностью его понять, необходимо разобраться с принципами используемой в генной терапии технологии (рис. 1) или, проще говоря, понять, как работает такое лечение.
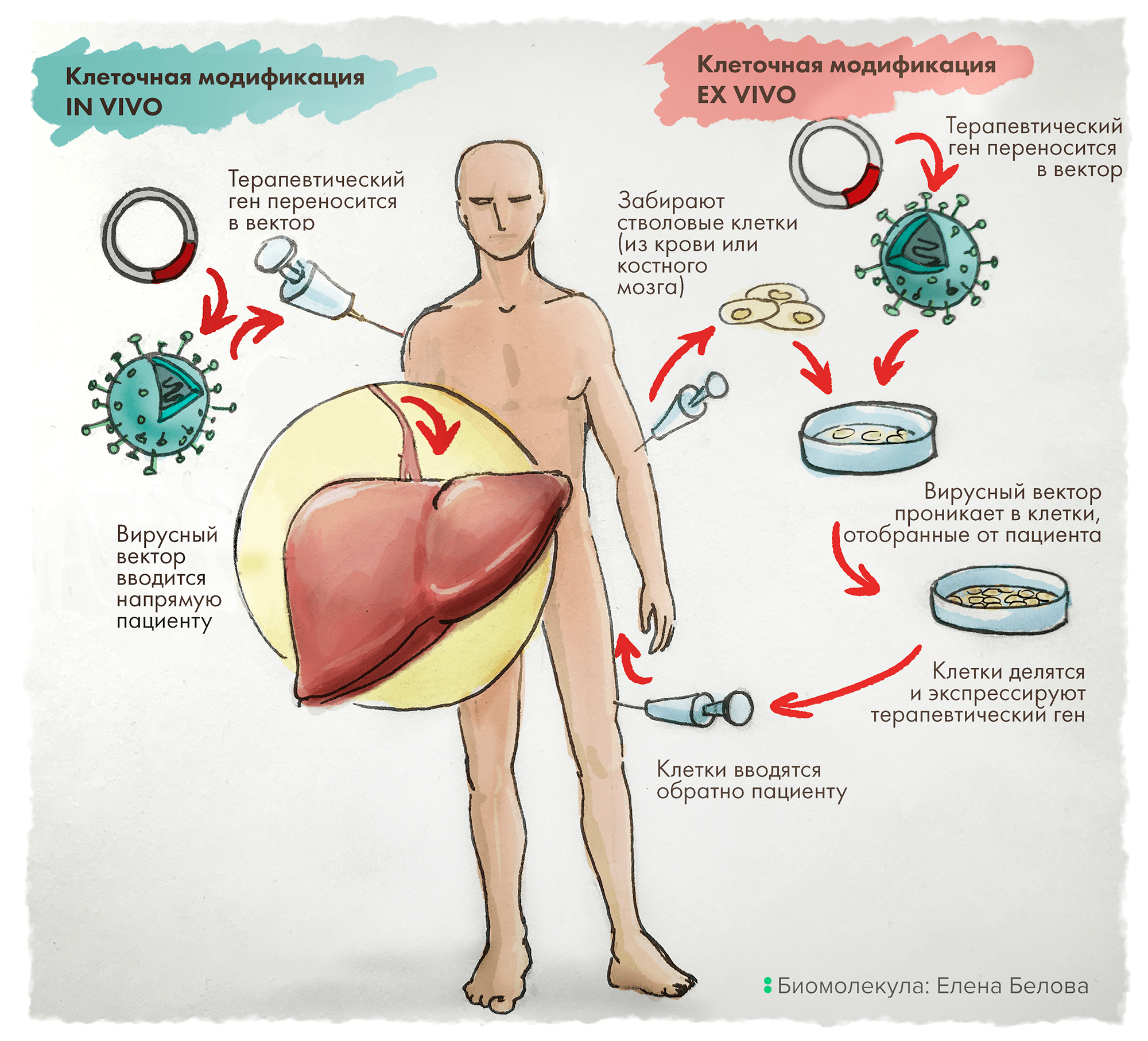
Рисунок 1. Технологии генной терапии: in vivo vs ex vivo. Вариант in vivo означает внедрение вектора, несущего нужный ген, прямо в целевой орган или в непосредственной близости от него (это делается путем инфузии). Эта стратегия сегодня успешно применяется при лечении наследственных заболеваний органов зрения, нервно-мышечных расстройств и гемофилии [10]. В терапии ex vivo определенные клетки (например, гемопоэтические стволовые клетки костного мозга) отбирают у пациента, а затем в культуру этих клеток трансдуцируют векторы, внедряя вместе с ними и терапевтические гены. Размноженные генно-модифицированные клетки трансплантируют обратно пациенту. По этому пути сегодня лечат наследственные метаболические и иммунологические заболевания, а также некоторые онкологические болезни.
рисунок Елены Беловой по [20]
Как это работает?
Для начала стоит сказать, что генная терапия сегодня заключается главным образом в переносе определенных генов в соматические клетки человека , поскольку изменение генома клеток зародышевой линии в терапевтических или иных целях запрещено в большинстве имеющих соответствующие технологии стран. Поэтому изменения генетической информации при таком лечении не передаются по наследству и затрагивают в основном только определенные клетки-мишени в организме.
У этого правила есть одно очень известное исключение — китайский ученый Хэ Цзянькуй при помощи системы CRISPR/Cas9 внес изменения в геном полученной путем экстракорпорального оплодотворения зиготы. Зигота была имплантирована обратно женщине, которая родила двух генно-модифицированных девочек, известных под псевдонимами Лулу и Нана. Эксперимент Цзянькуя стал вопиющим нарушением действующих биоэтических и научных норм, а его огласка спровоцировала большой скандал и жаркие дискуссии относительно возможностей подобной модификации людей в современном мире. Подробнее об этом читайте в статье «Биомолекулы»: «Изменение генома и... мировой науки?» [11].
Генная терапия классифицируется также в зависимости от того, вносятся изменения в клетки непосредственно в организме или за его пределами.
Генная терапия in vivo подразумевает внедрение генетического материала напрямую путем инфузии; при этом в организм человека вводят раствор, содержащий определенное количество нужных генов, как правило, заключенных в носители (или векторы — подробнее о них ниже). После этого введенные генетические конструкции достигают клеток-мишеней и, попадая в них, экспрессируются там в соответствующие белковые продукты.
В отличие от этого, при генной терапии ex vivo нужные клетки сначала «изымают» у пациента, и генетический материал вводят в них in vitro (то есть в лаборатории), после чего такие клетки «размножают» до достаточного количества и вводят обратно пациенту (рис. 1) [12]. Очевидно, что ex vivo генная терапия является также и клеточной терапией, поскольку использует трансплантацию генетически модифицированных клеток в организм человека .
Читатели, для которых загадочно выглядят выражения in vivo и in vitro, соблаговолят ознакомиться с нашей старой заметкой In vivo — in vitro — in silico [13].
Хотя генную и клеточную терапии часто объединяют под термином «передовая терапия», ключевое различие между ними в том, что суть генной терапии состоит в переносе именно генетического материала в клетки организма, в то время как клеточная терапия подразумевает перенос (или трансплантацию) самих клеток с определенной функцией в организм человека. В генной терапии ex vivo объединяются оба этих подхода. За дополнительной информацией насчет того, как работают с клетками, мы отправляем читателя к статье «12 методов в картинках: клеточные технологии» [14] из цикла «12 биологических методов в картинках».
Векторы ― носители для доставки генов
В большинстве случаев в качестве носителей для доставки генов используют вирусы, чья естественная способность внедрять свой генетический материал в клетки хозяина может быть не только вредна, но и полезна. Но всё не так страшно, как кажется: такие вирусы сначала «препарируют» методами генной инженерии, удаляя большинство отвечающих за вирулентность генов, что не позволяет вирусу бесконтрольно делиться и освобождает место для вставки целевого гена, который нужно доставить в клетку. Эти вирусы-носители делают всё то же, что и раньше, но только во благо здоровья пациента: защищают лечебный ген от расщепления ферментами крови, заставляют клетки-мишени захватывать вирус, отделять нуклеиновую кислоту от вирусной частицы и транспортировать ее по месту назначения (как правило, в ядро клетки). Клетка, «словившая» такой вирус, оказывается зараженной ― но только уже не опасной инфекцией, а лечащим болезнь гéном, ― а потому начинает синтезировать новый белок, направляющий клетку по пути излечения (рис. 2).
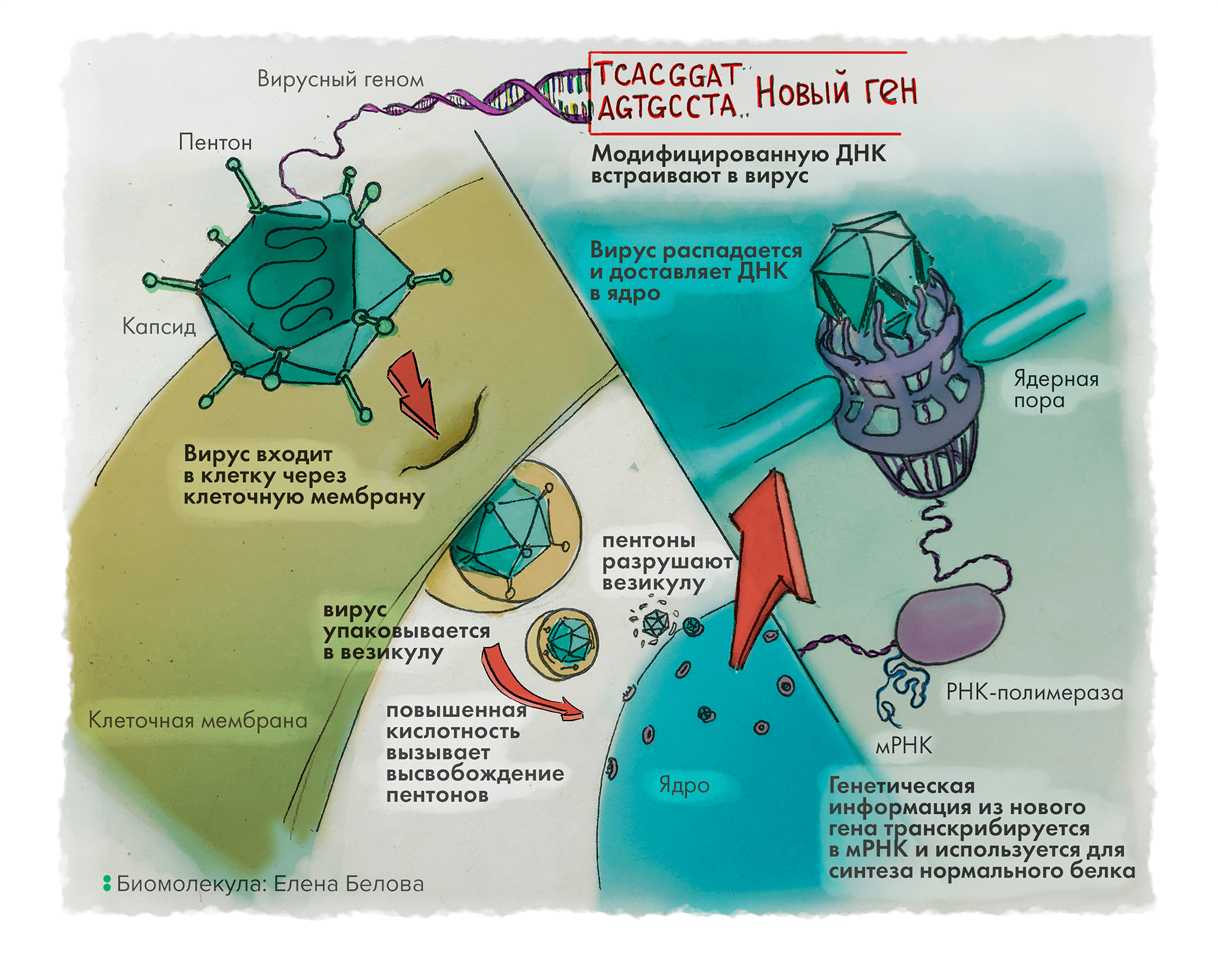
Рисунок 2. Генная терапия с использованием аденовирусного вектора. Вирус проникает через мембрану клетки, упаковывается во внутриклеточную везикулу, которая затем разрушается. ДНК вируса проникает в ядро, где происходит транскрипция целевого гена.
рисунок Елены Беловой
Сегодня разрабатывается множество разнообразных вирусных векторов , потому что при разных заболеваниях требуется доставить гены в различные органы или ткани, а для достижения терапевтического эффекта требуются разные уровни и продолжительность экспрессии. Обычно при выборе или разработке подходящего вирусного вектора руководствуются следующими характеристиками [12]:
- Емкость — длина ДНК целевого гена, который может быть помещен в вектор.
- Селективность поглощения целевыми для данной терапии клетками и отсутствие экспрессии в тканях, где получаемый белок может вызвать токсичность (например, в сердце).
- Продолжительность экспрессии гена.
- Иммуногенность — влияние вектора на иммунный ответ.
- Простота производства.
- Возможность интеграции в ДНК клетки или способность существования в качестве стабильного элемента в ядре клетки без геномной интеграции.
- Вероятность наличия у пациента антител против этого вектора в случае, если организм ранее встречался с подобным вирусом, — это снижает эффективность вектора.
Несмотря на сегодняшнее преобладание векторов на основе вирусов, гены можно доставлять и другими физическими и химическими методами: генной пушкой, электропорацией, магнетофекцией, сонопорацией, применением различных наночастиц (из кремния, золота, фосфата кальция, липидов) и др. Кроме этого, исследуют и возможность доставки «голых» нуклеиновых кислот (naked RNA и DNA). Такие способы доставки целевых генов теоретически могут иметь преимущества в сравнении с вирусами, поскольку их использование легче сделать массовым (векторы на основе наночастиц, например, значительно проще выпускать в промышленных масштабах), кроме того, риск генотоксичности и иммуногенности здесь потенциально тоже будет низким. Однако пока методы химической доставки генов менее специфичны и точны, чем доставка с помощью вирусов, и потому менее эффективны, а методы физического внедрения генов в клетки не могут применяться в терапии in vivo. До сих пор еще ни одно лекарство на базе невирусных способов доставки генов не было одобрено для использования у людей.
Преимущества и недостатки вирусных векторов для in vivo/ex vivo подходов
В качестве носителей для доставки генов in vivo среди различных вирусных векторов сегодня популярнее всего аденоассоциированные вирусы (adeno-associated virus, AAV). Они непатогенны, могут заражать как делящиеся, так и покоящиеся клетки, и демонстрируют высокую экспрессию. Их можно довольно точно «нацеливать» на определенные органы и ткани, поскольку различные серотипы AAV «одеты» в разные белковые оболочки (капсиды), специфичные к различным типам клеток (рис. 3а). В то же время AAV имеют ограниченную емкость и почти не встраиваются в геном, а при трансдукции активно делящихся клеток генетический материал, доставленный вирусом, постепенно теряется, уменьшает их привлекательность для терапии ex vivo, ведь при такой терапии введенные гены должны стабильно передаваться в ряду клеточных поколений [15].
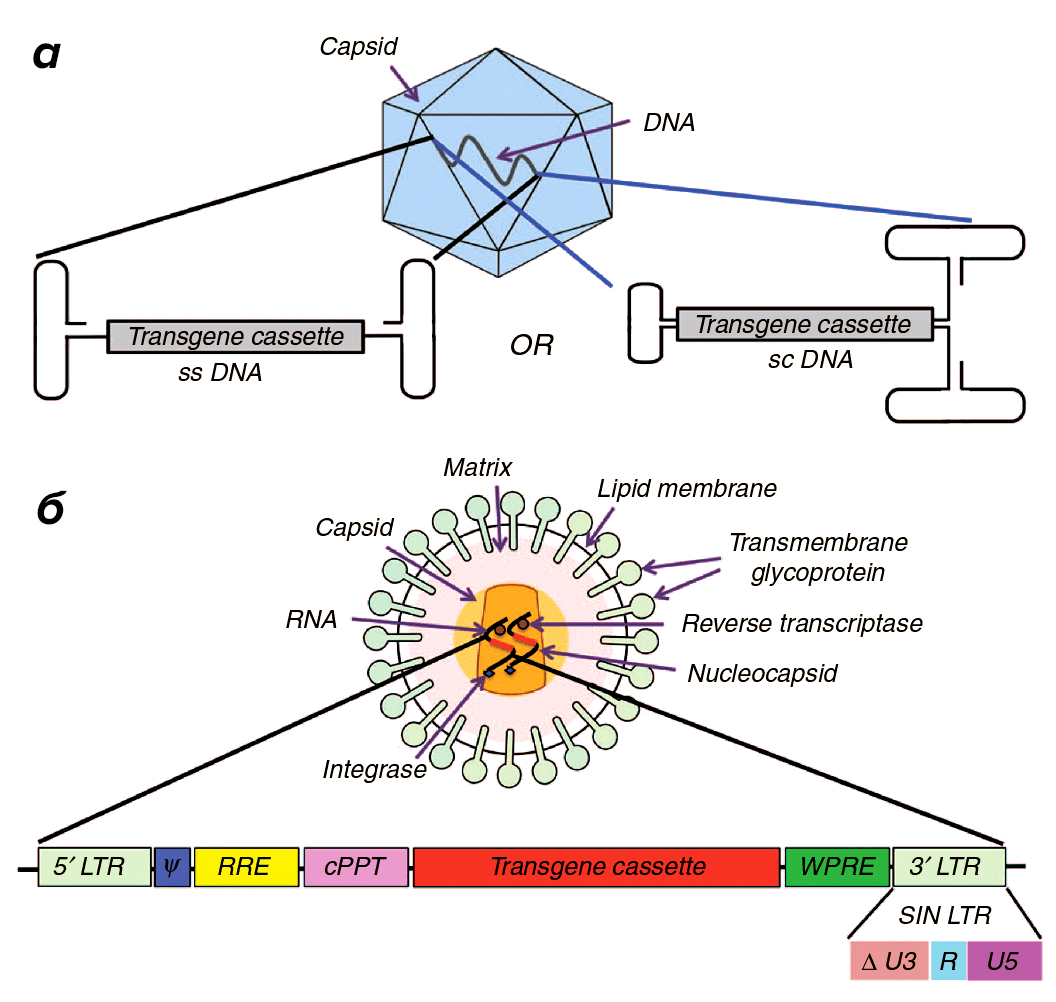
Рисунок 3. Два самых популярных в генной терапии вирусных вектора. а — Аденоассоциированные вирусные (adeno-associated viral, AAV) векторы преимущественно используются для генной терапии in vivo. Благодаря множеству разработанных для генной терапии серотипов и вариантов капсидов, эти векторы могут быть нацелены на широкий спектр тканей, но имеют ограниченную емкость (всего 5 кб) вирусной ДНК. б — Лентивирусные (lentiviral, LV) векторы могут нести целевой ген размером до 8 кб и используются во многих вариантах генной терапии ex vivo, в частности для переноса в гемопоэтические стволовые клетки. LV можно псевдотипировать внедрением в их капсид белков оболочки других вирусов, что позволяет расширять их природную специфичность для воздействия на более широкий диапазон клеток-мишеней.
Емкость здесь исчисляется в количестве пар оснований целевого гена, умещающихся в данный вектор, а единица их измерения ― килобаза (kb, или кб, — принятое сокращение, означающее одну тысячу пар оснований).
Терапия in vivo же из-за элиминации AAV зачастую требует повторного введения для поддержания необходимого уровня экспрессии целевого гена, что может вызывать иммунный ответ на кодируемые вектором белки. Это потенциально приводит к снижению терапевтического эффекта и появлению побочных эффектов [16].
Напротив, ретровирусные векторы (производные γ-ретровируса или лентивируса) стабильно внедряются в геном, что не только способствует более длительной экспрессии в трансдуцированных клетках, но и обеспечивает репликацию внедренного гена при делении, делая терапевтически функциональным весь свой клеточный клон (или клан?).
Однако это же является и минусом ретровирусных векторов: интеграция в геном может приводить к генотоксичности и мутациям, особенно если вектор вставится в протоонкоген или рядом с ним. Этот процесс, именуемый инсерционным мутагенезом, способен превращать протоонкогены в онкогены, что в свою очередь может стать причиной бесконтрольного деления клеток и их опухолевого перерождения. Риск спровоцировать канцерогенез особенно велик в случае использования γ-ретровирусных векторов на основе вируса мышиного лейкоза (MLV), которые преимущественно интегрируются в транскрипционные регуляторные элементы активных генов. В этой связи более удачным можно назвать решение на базе лентивируса (рис. 3б), продемонстрировавшее в доклинических и клинических исследованиях лучший профиль безопасности и более эффективную доставку целевых генов в клетки [15], [16]. В качестве носителей для доставки генов применяют также аденовирусы, вирусы простого герпеса и некоторые другие (табл. 1).
| Основа вектора | Ретровирус | Лентивирус | Аденовирус | Аденоассоциированный вирус | Вирус простого герпеса |
|---|---|---|---|---|---|
| Тип нуклеиновой кислоты | РНК | РНК | ДНК | ДНК | ДНК |
| Емкость вектора | 8 kb | 8 kb | 8–30 kb | 5 kb | 30 kb |
| Иммунный ответ | незначительный | незначительный | увеличенный | незначительный | незначительный |
| Возможность интеграции в геном | да | да | низкая | низкая | ? |
| Долгосрочная экспрессия | да | да | нет | да | ? |
| Основные преимущества | Репликация внедряемого генетического материала при делении клеток — передача в следующие клеточные генерации (за счет стабильной интеграции в геном). Подходит для ex vivo терапии. |
Репликация внедряемого генетического материала при делении клеток — передача в следующие клеточные генерации (за счет стабильной интеграции в геном). Подходит для ex vivo терапии. |
Высокая эффективность переноса гена в различные типы тканей | Вызывает незначительные воспалительные реакции, непатогенен | Безопасен, высокая емкость, доступен для in vivo терапии |
Генная терапия сегодня
Сегодня мы как никогда близко к входу в новую эру генной терапии, ведь множество препаратов этого класса для использования по различным показаниям уже находятся на разных стадиях клинических исследований (которых зарегистрировано более двух тысяч) [19]. Тем не менее поскольку генная терапия на пути внедрения в клинику поначалу столкнулась с серьезными препятствиями и неудачами [1], [19], а также в связи с трудоемкостью разработки, для реального лечения пациентов пока одобрено совсем немного таких лекарств. Рассмотрим некоторые из них.
Терапия ex vivo
Стратегия ex vivo позволяет лучше контролировать технологические этапы лечения, использовать меньшие количества векторов (при делении отобранных клеток генетический материал также размножается) и тщательнее избегать генетической модификации нецелевых тканей и органов. Сегодня это решение чаще всего используется для лечения различных заболеваний крови, поскольку в этом случае клеточный материал для модификации довольно легко получить ― путем забора крови или костного мозга [20].
Лечение врожденных иммунологических заболеваний
Strimvelis, первоначально выпущенный GlaxoSmithKline (GSK), был первым продуктом генной терапии ex vivo, получившим одобрение для использования у пациентов в Европе (в 2016 году). Этот препарат предназначен для лечения редкого наследственного заболевания ― дефицита аденозиндезаминазы (ADA) ― наиболее распространенного типа тяжелого комбинированного иммунодефицита (SCID) [19]. При такой болезни организм пациентов вырабатывает недостаточно фермента ADA, который важен для формирования здоровых и функциональных лимфоцитов [19]. В результате нормальная пролиферация этих иммунных клеток нарушается, что приводит к патологическим изменениям, иммунодефициту и заражению опасными для жизни оппортунистическими инфекциями [19]. Такая форма SCID очень опасна, и без лечения дети с этой врожденной патологией умирают, как правило, в первый год жизни.
Тем не менее именно с этим заболеванием были связаны самые первые успехи генной терапии, когда еще в начале 1990-х годов у четырехлетней Ашанти Де Сильва отобрали лимфоциты периферической крови, затем модифицировали их гéном, кодирующим функциональный ADA, с использованием γ-ретровирусного вектора, а после размножили и ввели обратно пациентке в полном соответствии с принципами стратегии ex vivo, что и помогло в итоге победить болезнь [1], [19].
Strimvelis, вышедший на рынок спустя более чем полтора десятилетия после этого случая, также использует γ-ретровирусный носитель для доставки целевого гена, однако здесь этот вектор трансдуцируют в гемопоэтические стволовые клетки костного мозга, которые впоследствии, уже после культивирования и введения пациенту, делятся и дифференцируются в организме в зрелые лимфоциты, продуцирующие нормальный фермент ADA [19].
Лечение врожденных болезней системы кроветворения
Zynteglo ― препарат для лечения врожденного заболевания крови, известного как β-талассемия ― недуг, при котором у пациентов снижается способность вырабатывать гемоглобин (белок в красных кровяных клетках, доставляющий с током крови кислород к органам и тканям, недостаток которого при этом заболевании приводит к опасной анемии). Причина патологии ― дефект в кодирующем β-цепь гемоглобина гене, и именно его «рабочий» вариант внедряют при помощи лентивирусного вектора при терапии с помощи препарата Zynteglo. При этом, как и в случае с Strimvelis, трансдуцируют вектор в предварительно отобранные у пациента гемопоэтические стволовые клетки, которые после введения обратно в организм дифференцируются в уже здоровые эритроциты, несущие функциональный гемоглобин.
Препарат Zynteglo будет производить биотехнологическая компания Bluebird Bio, получившая в мае 2019 года условное одобрение на его продажу от Европейского медицинского агентства. Этот препарат может стать хорошим решением для пациентов с тяжелой формой β-талассемии, ведь им приходится постоянно переливать кровь, а Zynteglo, как предполагалось, может всего за одну инъекцию избавить от пожизненной необходимости в гемотрансфузиях. Однако клинические исследования показали, что такая эффективность достигается далеко не всегда: от необходимости в переливаниях избавились 80% пациентов с менее тяжелой формой β-талассемии, в то время как для больных с более тяжелой формой недуга этот показатель составил только 38%.
К тому же колоссальная стоимость препарата в 1 575 000 € (или $1,77 млн), ставит под большой вопрос его доступность, ведь выходит, что это второе по дороговизне лекарство в мире после Zolgensma (о нём — ниже).
После получения одобрения Bluebird Bio заявили, что отложат коммерческое лечение препаратом минимум на несколько месяцев из-за производственных проблем, но по последним данным, сейчас уже для выпуска лекарства всё готово, и в компании надеются приступить к терапии первых пациентов в течение первой половины 2020 года.
Лечение онкогематологических заболеваний T-клетками с химерными рецепторами антигена (CAR-T)
Для лечения некоторых онкогематологических заболеваний сегодня успешно применяют терапию генномодифицированными T-клетками с химерными рецепторами антигена (chimeric antigen receptor T-cell, CAR-T). Преимущества этого лечения связаны с использованием и усилением естественного биологического механизма защиты организма от периодически появляющихся злокачественных клеток (иммунного противоопухолевого ответа) (рис. 4) [21].
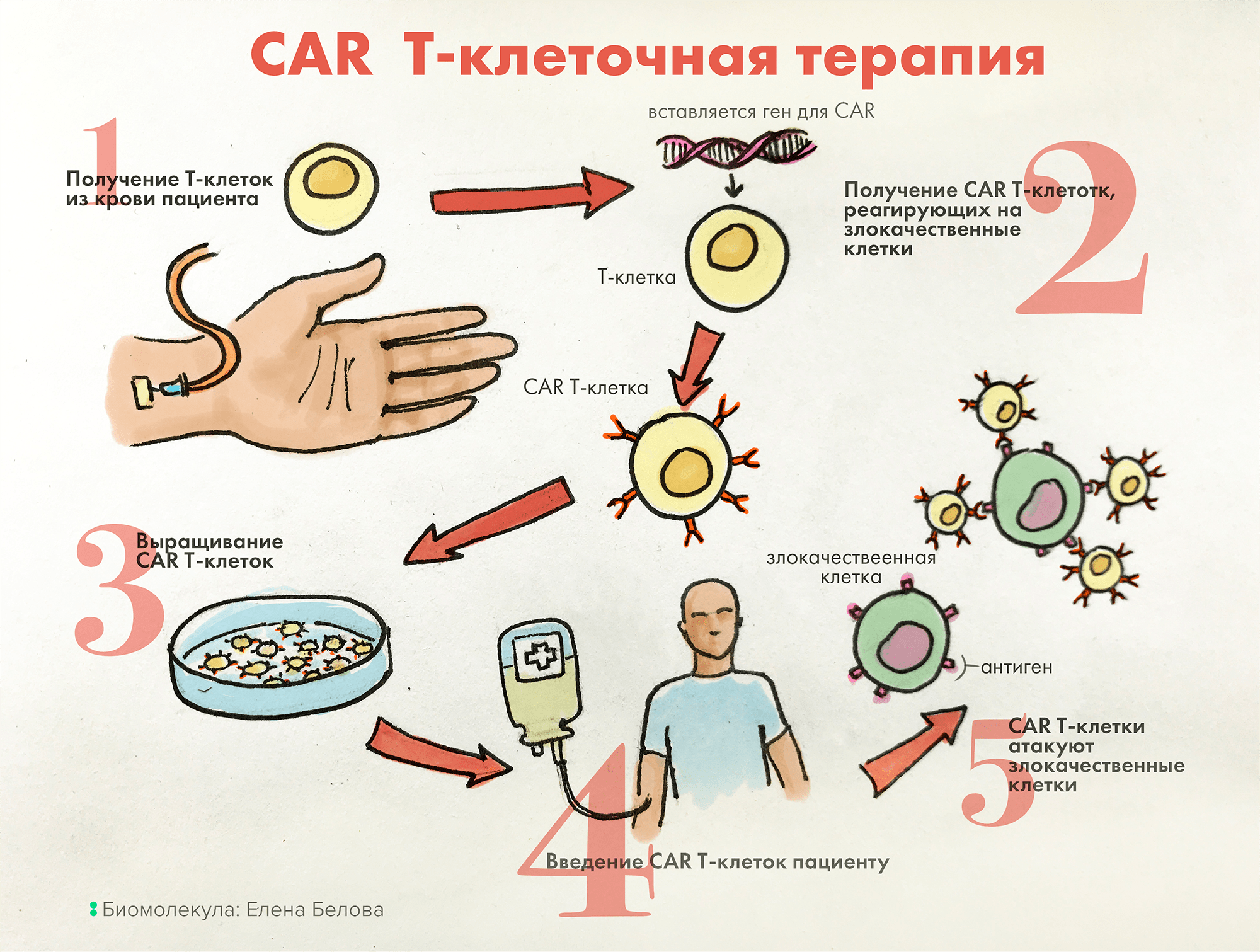
Рисунок 4. При применении CAR-T иммунные T-лимфоциты извлекают у пациента, модифицируют внедрением кодирующего особый химерный рецептор гена, после чего размножают. Измененные лимфоциты, теперь уже экспонирующие на своей поверхности требуемый рецептор, вводят больному. Такая модификация позволяет T-клеткам с усиленной специфичностью находить и уничтожать опухолевые клетки, что и обусловливает терапевтический успех этого лечения.
рисунок Елены Беловой
Этот иммунотерапевтический подход начали разрабатывать еще в конце далеких 1980-х, а уже в 2010-х проводили первые испытания CAR-T-терапии у страдающих гемобластозами пациентов, что смогло тогда привлечь широкое внимание прессы и общественности, ведь была продемонстрирована заметная эффективность в лечении прогрессирующих форм этих заболеваний (вплоть до полной ремиссии в течение времени наблюдения) [1], [22].
Затем (в 2017–2018 годах) были одобрены для использования сначала в США, а потом и в Европе два использующих технологию CAR-T препарата: Kymriah от Novartis и Yescarta от Gilead. Оба они представляют собой генетически модифицированные аутологичные T-клетки, экспрессирующие химерный рецептор, и способные распознавать опухолевые бласты по содержащимся на их поверхности антигенам CD19 с последующим лизисом таких клеток. При этом такие лекарства различаются векторами, используемыми для внедрения гена, кодирующего химерный рецептор: в Kymriah — это лентивирусный вектор, а в Yescarta — γ-ретровирусный [23].
Стоит отметить, что, помимо заметной терапевтической эффективности, использование технологии CAR-T связано с серьезными опасными (потенциально даже смертельными) побочными эффектами. Вызывает вопросы и долгосрочность эффектов Kymriah и Yescarta, поскольку есть данные о возникающих спустя некоторое время после лечения этими препаратами рецидивах заболеваний и снижении терапевтических эффектов [23].
Наконец, преимущества препаратов CAR-T затеняет их внушительная стоимость: от $373 000 до $475 000. При этом стоимость самих продуктов даже не включает огромные расходы на госпитализацию, что по некоторым данным может привести к увеличению общей стоимости лечения до 1 млн долларов на пациента.
И все же, поскольку терапия T-клетками с химерными рецепторами антигена может явить чудо и вернуть к жизни безнадежных пациентов, не возникает никаких сомнений в жизненной необходимости разработки этого лечения.
В России применением CAR-T на базе НМИЦ ДГОИ им. Дмитрия Рогачева занимается группа под руководством Михаила Масчана. После переноса технологии в центр в феврале 2018 года началось лечение пациентов, и за два года терапию прошли 46 пациентов, из них 27 — в рамках клинического исследования. Все пациенты были с тяжелым опасным заболеванием — В-клеточным острым лимфобластным лейкозом, устойчивым к предшествующей терапии. Цикл производства клеточного продукта составлял примерно 28 дней. Полная ремиссия достигнута у 87% пациентов — это потрясающий результат, учитывая, что при обычной терапии доля отвечающих пациентов не превышает 10%.
Самой большой проблемой, по словам Масчана, оказалось ускользание опухоли от CAR-T из-за потери антигена CD19, и в ближайшем будущем он надеется получить доступ к CAR-T двойной специфичности — CD19/22, — которые должны снизить вероятность рецидива опухоли, а также приступить к исследованию анти-GD2 CAR-T против нейробластомы.
Отчет по этому исследованию Михаил Масчан представлял на конференции Biotechclub-2019 и на ряде международных конгрессов.
Терапия in vivo
Лечение in vivo в перспективе может позволить охватить более широкий спектр заболеваний, чем терапия ex vivo (поскольку не все клетки столь же доступны для культивирования in vitro с последующим внедрением пациенту, как клетки крови). Однако пока эта технология в целом менее отработана, что во многом связано с особенностями используемых для доставки генов векторов. Впрочем, вывод на рынок препаратов для генной терапии in vivo в последние годы отражает улучшения в разработке таких носителей.
Первый блин комом
Glybera компании uniQure стала первым генотерапевтическим препаратом, зарегистрированным в Европейском союзе еще в 2012 году. Она представляет собой вирусный вектор AAV1, несущий нормальную копию гена липопротеинлипазы (LPL) для лечения недостаточности LPL — редкого генетического заболевания, при котором из-за дефекта в гене LPL у пациентов накапливаются триглицериды и возникает тяжелый панкреатит.
На Glybera была установлена очень высокая цена — 1,6 млн долларов, позже сниженная до 1 млн. Продукт ожидал коммерческий провал из-за очень небольшого количества пациентов (за первый год пролечили ровно одного пациента), сложностей с производством и наличием альтернативы в виде контроля жиров в пище и крови. Компания не стала регистрировать продукт в США и вывела его с рынка в Европе.
Несмотря на неудачу, uniQure смогла использовать накопленный опыт, и продолжать разработки в области генной терапии — ее продукт для лечения гемофилии В находится в третьей фазе клинических исследований [10].
Лечение наследственной дистрофии сетчатки
Luxturna, выпускаемая Spark Therapeutics, ― первый препарат генной терапии in vivo, получивший одобрение для использования в США (в 2017 году). Это лекарство предназначается для лечения редкой формы наследственной слепоты, вызываемой биаллельной мутацией (повреждением обеих копий гена) гена RPE65. Из-за таких генетических изменений возникает дефицит кодируемых RPE65 изомераз ― особых ферментов, специфичных для пигментного эпителия сетчатки и критически важных для нормального зрения. Недостаток этих ферментов приводит к нарушению функции светочувствительных клеток и их постепенному отмиранию, что, в свою очередь, вызывает прогрессирующее ухудшение зрения, способное дойти даже до полной слепоты. Это выражается в симптомах наследственных заболеваний, известных как амавроз Лебера типа 2, пигментный ретинит типа 20, а также некоторых форм ранней дистрофии сетчатки [19].
Терапия препаратом Luxturna заключается в однократной инъекции прямо под сетчатку (то есть субретинально) раствора, содержащего AAV-векторы с нормальной копией гена RPE65. Такое введение обеспечивает проникновение AAV с целевыми генами в расположенные под сетчаткой клетки пигментного эпителия и длительную экспрессию в них. Этому способствует «закрытость» глаза как системы, благодаря которой векторы, во-первых, меньше элиминируются, а во-вторых «прикрыты» от клеток иммунной системы, что не позволяет организму вырабатывать антительный ответ против них, снижая тем самым их эффективность как носителей для доставки генов [1].
В клинических исследованиях препарата Luxturna было показано достоверное улучшение зрения, при этом известная долговременность устойчивого ответа на терапию на данный момент составляет четыре года, что немаловажно, ведь это лекарство, как и прочие из арсенала генной терапии ― совсем недешево (450 тыс. долларов за инъекцию каждого глаза).
Работающий пример генной терапии in vivo
Zolgensma ― сейчас самое дорогое лекарство в мире (стоимостью 2,1 миллиона долларов). Выпускаемое компанией Novartis, это средство предназначено для лечения спинальной мышечной атрофии (SMA) — редкого наследственного нейродегенеративного заболевания, которым, однако, страдает примерно 1 из 10 000 человек [24].
Причиной заболевания является врожденный дефект в гене SMN1, кодирующем соответствующий белок, участвующий в поддержании двигательных (моторных) нейронов в «живом» и нормально функционирующем состоянии. При недостатке или отсутствии белка SMN1 двигательные нейроны отмирают, что приводит к ослаблению мышц, а затем и их атрофии, что происходит при заболевании SMA. В конечном итоге усиление симптомов перерастает в неспособность контролировать даже самые простые движения, включая дыхание и глотание, что без лечения может привести к трагическому исходу.
Zolgensma вводят путем инфузии раствора с векторами AAV серотипа 9 (AAV9), содержащими функциональную копию гена SMN1. Доставка этого гена в двигательные нейроны приводит к биосинтезу активного белка SMN, что и обеспечивает терапевтический эффект, нивелируя врожденный недостаток этого белка.
Данные клинических исследований на сентябрь 2019 года показывают, что максимальный срок наблюдения за пациентами составил 4,6 лет, некоторые из них начинают самостоятельно стоять и ходить [25]. Это очень хороший показатель, ведь исторически известно, что вообще без лечения выживаемость с этой болезнью в течение двух лет не превышает 8%.
Однако при такой терапии были зафиксированы и нежелательные явления, в том числе серьезные; сообщается даже об одном летальном исходе, правда пока до конца неясно, было ли это непосредственно вызвано использованием препарата [26].
Тем не менее, поскольку это лекарство дает надежду на жизнь людям, страдающим страшной смертельной болезнью, его появление можно считать настоящим прорывом, и хочется верить, что с возможными токсическими эффектами удастся справиться.
Онколитический вирус
Imlygic от Amgen ― это препарат совершенно иного типа, чем рассмотренные выше, поскольку вирус (а именно генетически модифицированный вирус простого герпеса) здесь используется не просто для доставки целевого гена, но сам по себе является терапевтическим агентом, вызывая, с одной стороны, гибель инфицированных им опухолевых клеток, а с другой — активируя иммунную систему на борьбу со злокачественным заболеванием (рис. 5).
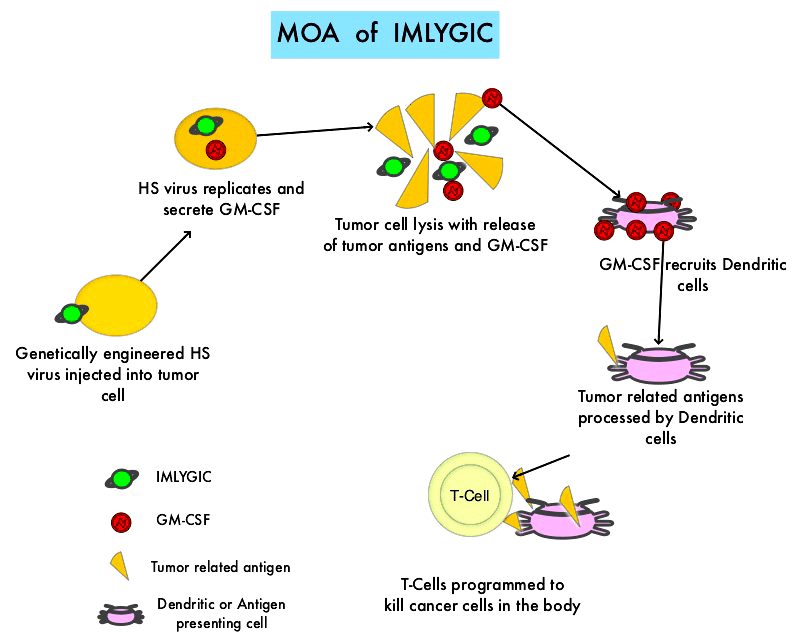
Рисунок 5. Imlygic — генетически модифицированный вирус простого герпеса типа 1 (HSV-1) с онколитическими свойствами. Удаление гена ICP47 обеспечивает презентацию антигена, а также позволяет вирусу расти и размножаться в опухолевых клетках. Последовательность, кодирующая нейровирулентность, заменена колониестимулирующим фактором гранулоцитов-макрофагов (GM-CSF). Это способствует активности дендритных клеток и увеличению презентации опухолевого антигена, что может привести к более устойчивому системному ответу за счет активации цитотоксических Т-клеток [27].
Это лекарство — первое и пока единственное в классе препаратов на основе онколитических вирусов, получившее одобрение для применения у людей (в США, Европе и Австралии [28]) и используется для лечения меланомы — агрессивного и смертельно опасного злокачественного заболевания кожи, уносящего тысячи жизней ежегодно [27].
Одобрение Imlygic — важный прецедент для генной терапии, но революцию препарат не совершил: он показал довольно скромную эффективность по сравнению с группой сравнения (GM-CSF) [29]; вводится прямо в опухоль, что неудобно и не всегда возможно; и явно уступает по широте использования ингибиторам контрольных точек иммунного ответа [30], которые вышли на рынок в то же время.
В последнее время исследуются возможности усиления терапии Imlygic комбинированием с другими иммунотерапевтическими препаратами, в частности с ингибиторами контрольных точек иммунного ответа [29], [31], [32]. В перспективе это может создать более эффективное лечение, закрепив тем самым важную роль препарата Imlygic в качестве иммунотерапевтической стратегии для лечения прогрессирующей меланомы.
Взгляд в будущее
Генная терапия с использованием вирусных векторов будет, безусловно, улучшаться и дальше, и мы увидим новые препараты на основе этой технологии в клинике. Однако существуют решения, теоретически способные усилить потенциал генной терапии, что, возможно, в будущем сделает ее не только гораздо безопаснее и эффективнее, но и применимой при более распространенных заболеваниях (впрочем, пока до таких достижений далековато, не будем сильно забегать вперед).
Речь идет о точечном редактировании генома, получившем вторую жизнь в 2012 году с разработкой инструмента CRISPR/Cas9 , — технологии, происходящей из природной системы защиты бактерий от вирусов (бактериофагов) [33], но адаптированной исследователями под свои нужды [34], и ныне популярным инструментом генетической манипуляции. Этот метод относительно прост в использовании, имеет достаточно высокую точность, и потому успел найти применение в самых разных фундаментальных исследованиях, включая опыты на клеточных линиях, лабораторных животных, растениях, а сейчас уже и в клинических испытаниях основанной на нем генной терапии [35].
Дело в том, что CRISPR/Cas9 далеко не первая и не единственная система для геномного редактирования на основе эндонуклеаз, и еще до нее для этой цели применяли, например, такие системы как TALEN (transcription activator-like effector nucleases) и ZFN (zinc-finger nucleases), причем эти инструменты исследуются до сих пор, и некоторые эксперты отмечают их преимущества перед CRISPR как более точных [36–38]. TALEN уже исследуется компанией компанией Cellectis в клинике для лечения гемобластозов [39]. Однако система CRISPR/Cas9 может оказаться ближе к внедрению в медицинскую практику, поскольку оказалась более простой, готовой к применению и экономически эффективной, ведь ZFN и TALEN зачастую требуют конструирования de novo белка-фермента для специфичного разрезания тех или иных последовательностей ДНК (что долго, дорого и сложно), в то время как CRISPR более универсален: при помощи направляющей РНК (которую гораздо проще и дешевле синтезировать) фермент Cas9 можно нацелить на любые ДНК-последовательности, что, очевидно, во многом и обеспечило более активное внедрение CRISPR/Cas9 в клинику. О других сравнительных характеристиках эндонуклеазных систем геномного редактирования можно прочесть в статье: «12 методов в картинках: генная инженерия. Часть II: инструменты и техники» [40].
CRISPR/Cas9: как это работает и немного истории «бактериального иммунитета»
Еще в 1980-е годы ученые смогли идентифицировать в геноме бактерии Escherichia coli область с необычным паттерном, в котором повторяющиеся последовательности ДНК чередовались с высоко вариабельными последовательностями с неизвестной функцией.
Прошло время, и в 2005 году предположили, что эти вариабельные последовательности имеют небактериальное происхождение и осуществляют функцию «иммунной памяти», которая, как позже было доказано, позволяет бактериям «узнавать» встреченные ранее фаги и плазмиды и уничтожать их путем запуска системы CRISPR (clustered regularly interspaced short palindromic repeats) и Cas (CRISPR associated proteins). Это своего рода «молекулярные ножницы», способные специфически разрезать в узнанных нуклеотидных последовательностях геномы проникших в бактерию патогенов, уничтожая их и защищая тем самым микробную клетку. Расщепленный на фрагменты инвазивный генетический материал затем интегрируется в собственную ДНК бактерии, что и позволяет ей впоследствии быть начеку, и узнавать по геному новые чужеродные агенты [41]. Подробнее можно прочесть в статье «CRISPR-системы: иммунизация прокариот» [33].
Именно на основе этого естественного механизма и была разработана методика CRISPR, позволяющая вносить изменения в геном любого организма с помощью трех основных молекул: нуклеазы Cas9, ответственной за расщепление двухцепочечной ДНК; направляющей РНК, нацеливающей комплекс на нужную генетическую последовательность; и матричной ДНК, используемой для репарации геномной ДНК путем гомологичной рекомбинации — одного из двух способов восстановления двунитевых разрывов, возникающих при расщеплении целевой нуклеиновой кислоты ферментом Cas9. Другой способ — негомологичное соединение концов (NHEJ) (рис. 6).

Рисунок 6. Система CRISPR/Cas-9. Техника включает в основном три молекулы: одну нуклеазу (часто Cas-9 дикого типа из бактерии Streptococcus pyogenes), направляющую РНК и матричную ДНК. Направляющая РНК «распознает» и связывается по принципу комплементарности с нужным участком геномной ДНК и нацеливает на него нуклеазу Cas-9, которая и расщепляет в этом локусе целевую нуклеиновую кислоту. Образовавшийся двунитевый разрыв может быть затем репарирован при помощи синтезированной исследователями матричной ДНК — кстати, именно этот вариант репарации (гомологичная рекомбинация) может быть использован при необходимости внести в геномную ДНК какие-либо новые последовательности.
рисунок Елены Беловой по [41]
На что способен CRISPR?
Последовательности нуклеотидов в направляющих РНК могут быть заменены на какие угодно, что позволяет нацеливать эндонуклеазы Cas-9 на любые геномные ДНК-последовательности для направленного редактирования [42]. Подходы на основе вирусных векторов не способны отредактировать конкретную последовательность в геноме, не затрагивая другие его области. Векторы обеспечивают случайную интеграцию своего генетического материала в геном, что, как мы писали, может вызывать инсерционный канцерогенез. «Программируемые» Cas9-нуклеазы способны на гораздо более аккуратную «инженерию», что потенциально позволит им занять лидирующие позиции в генной терапии, поскольку точечное редактирование позволяет проводить самые разные манипуляции с геномной ДНК (такие как активация/инактивация определенных генов, удаление нуклеотидных последовательностей, замена элементов и др.) [43]. Кроме того, такая точность может позволить свести к минимуму возможность случайной вставки генного материала в нецелевой участок с последующими нежелательными эффектами. Сейчас, правда, CRISPR еще не настолько эффективен и безопасен, как хотелось бы, из-за определенных технических сложностей — об этом ниже. Главные опасения вызывает риск неспецифического редактирования (в «не тех геномных локусах»), способного привести к нежелательным мутациям, нарушающим функции каких-либо важных генов и стабильность генома в целом, что потенциально может привести к канцерогенезу.
И хотя сейчас ученые активно работают над улучшением точности нацеливания CRISPR на нужные генетические последовательности [36], дискуссии о потенциальной опасности использования этой системы не утихают — ввиду недостаточной изученности этой пока еще очень молодой технологии. В этой связи пока рано говорить о широком внедрении CRISPR в медицину, однако нельзя не отметить заманчивые перспективы:
- Редактирование генома ex vivo — ниже рассмотрим примеры, уже вошедшие в клинические исследования.
- Исправление геномных дефектов для лечения наследственных заболеваний: гемофилии, муковисцидоза, болезни Хантингтона, мышечной дистрофии Дюшенна и др. [42].
- Редактирование генома клеток для создания устойчивости к определенным вирусам, например, «редактирование» лимфоцитов может сделать их резистентными к заражению ВИЧ [44].
- Благодаря высокой точности CRISPR, помимо использования в ex vivo терапии, эта технология подойдет и для редактирования генома непосредственно в теле человека (in vivo), и уже есть первые примеры таких клинических исследований (см. ниже).
CRISPR-технологии в клинических исследованиях
Таких исследований пока совсем немного, но зато они небезуспешны и дают надежду на создание эффективных CRISPR-протоколов в будущем. Рассмотрим некоторые примеры.
Лечение серповидноклеточной анемии и β-талассемии ex vivo
Мы уже описали достаточно эффективное лечение β-талассемии при помощи препарата Zynteglo, использующего лентивирусный вектор для внедрения функционального гена, кодирующего β-цепь гемоглобина (и восстановления наследственной недостаточности этого важного белка). И вот, сейчас уже на борьбу с этим заболеванием пустили и CRISPR, при этом такая экспериментальная терапия (названная CTX001) разрабатывается одновременно и от β-талассемии, и от серповидноклеточной анемии (sickle cell disease, SCD) .
Серповидноклеточная анемия — болезнь, при которой в результате точечной мутации гемоглобина изменяется внешний вид эритроцитов (они начинают напоминать по форме серп); при этом у таких клеток нарушена функциональность — они с трудом циркулируют в сосудах, агрегируют и закупоривают капилляры, что приводит к эпизодам сильной боли — кризам, часто непредсказуемым и значительно ухудшающим качество жизни пациентов. Кроме того, как и при β-талассемии, у больных SCD может развиться анемия ввиду нарушения нормальной доставки кислорода к жизненно важным органам и тканям.
β-талассемию и SCD объединяет то, что обе эти болезни возникают из-за мутаций в гене β-цепи гемоглобина, что нарушает эффективный перенос кислорода клетками крови. Исправление этих мутаций в гемопоэтических стволовых клетках пациента теоретически позволяет достигнуть достаточного для устранения последствий врожденной патологии уровня функционального гемоглобина.
Однако подобное изменение генома с использованием системы CRISPR сейчас осуществить хоть и можно, но ввиду недостаточной отработанности технологии это будет не очень эффективно. Дело в том, что вставка/замена каких-либо фрагментов в геномной ДНК требует использование третьего компонента CRISPR-системы: матричной ДНК, что часто приводит к снижению скорости эффективного редактирования. Чтобы преодолеть это ограничение, исследователи пошли на ухищрение: вместо исправления дефекта ДНК, приводящего к нарушению биосинтеза нормального гемоглобина, они изменили геном в клетках таким образом, чтобы они смогли вырабатывать совсем другую форму этого хромопротеина — фетальный гемоглобин.
Фетальный гемоглобин — это плодный (или внутриутробный) белок, и каждый из нас рождается с его высоким уровнем, однако он преимущественно заменяется взрослым гемоглобином к трем месяцем жизни (тут-то и начинают проявляться симптомы SCD и β-талассемии). Подавление выработки фетального гемоглобина регулируется на генетическом уровне, однако существует одна редкая мутация, способная продлить его продукцию и у взрослых, что может нивелировать проявления β-талассемии и SCD у больных людей.
Терапия CTX001, разработанная CRISPR Therapeutics и Vertex, имитирует эффект этой самой мутации, «выводя из строя» ген BCL11A, кодирующий соответствующий белок-репрессор, в норме блокирующий синтез фетального гемоглобина у взрослых (рис. 7). Выключение гена BCL11A при этом осуществляется при помощи CRISPR в отобранных гемопоэтических стволовых клетках пациентов, что является частью уже хорошо знакомого нам протокола генной терапии ex vivo.
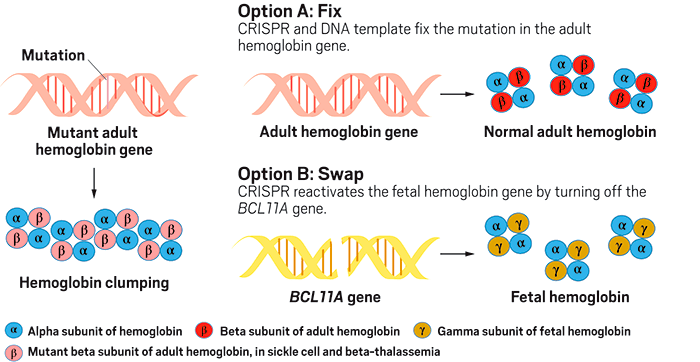
Рисунок 7. Как работает «генетическое лекарство» CTX001. Слева: мутация в гене гемоглобина приводит к его агрегации. Справа вверху: исправление мутации в гене самого гемоглобина. Справа внизу: выключение гена белка-репрессора BCL11A.
Клинические данные по лечению с помощью CTX001 пока имеются только для двух пациентов (по одному на каждую болезнь), а значит, далеко идущие выводы делать еще рановато. И все же, полученные результаты выглядят воодушевляющими:
- 19-летней девушке с β-талассемией, прошедшей лечение CTX001, более не требуются переливания донорской крови (по данным наблюдений в течение 15 месяцев), а ведь до лечения ей приходилось проходить в среднем около 16 гемотрансфузий в год. При этом, как оказалось, все ее эритроциты производят теперь фетальный гемоглобин. Еще у одного пациента период наблюдения составляет пять месяцев, и ему тоже больше не требуется переливания крови (тогда как раньше их нужно было примерно 30 в год).
- У 33-летней женщины с серповидноклеточной анемией наблюдалось до семи эпизодов болезненных кризов в год, а спустя 9 месяцев после лечения CTX001 уже ни одного. При этом 99,7% ее эритроцитов производят фетальный гемоглобин.
В дальнейшем CRISPR Therapeutics и Vertex планируют продолжение исследований терапии CTX001, и следующим этапом должно стать испытание этого лечения уже на 45 пациентах.
Лечение амавроза Лебера 10 типа (in vivo)
Врачи в глазном институте Кейси в Университете здоровья и науки Орегона в Портленде (Casey Eye Institute of Oregon Health & Science University) впервые использовали технологию CRISPR для терапии in vivo c целью исправить редкую генетическую мутацию, которая вызывает одну из врожденных форм слепоты — амавроз Лебера 10 типа .
Амавроз Лебера (Leber’s congenital amaurosis, LCA) — группа наследственных заболеваний сетчатки глаза, которые приводят к ослаблению зрения или слепоте. Различают несколько фенотипов LCA и несколько ответственных за их возникновение мутаций. LCA 10, например, вызывается мутацией в гене CEP290, но этот ген слишком велик, чтобы его функциональную копию можно было бы доставить, «запаковав» в вирусный вектор, а потому и лечение этой болезни с помощью стандартной генной терапии на данном этапе невозможно (в отличие от LCA 2, который можно лечить упомянутым выше препаратом Luxturna).
Пока что разглашается мало деталей об этом исследовании — ничего не сообщается ни о пациенте, ни о том, когда прошла операция, однако некоторые подробности все же стали известны.
Больному субретинально вводили жидкость, содержащую препарат на основе CRISPR, который должен «разрезать» ДНК по обе стороны от мутации, тем самым удаляя ее, что по задумке должно восстановить нормальную работу гена, а значит и вернуть утраченное зрение (или значительно улучшить ухудшившееся).
Сейчас неясно, будет ли такая терапия эффективной, но при положительном результате специалисты компаний, разработавших это лечение (Editas Medicine и Allergan), планируют опробовать его еще на 18 пациентах. В случае дальнейшего успеха, эта первая ласточка в in vivo CRISPR-терапии может проложить дорогу для внедрения подобных препаратов и, хотя еще очень рано об этом говорить, — стать первой вехой, открывающей новую эру более точного и эффективного генного лечения.
Prime editing — прорыв в генном редактировании?
CRISPR ― технология многообещающая, хотя и не доведенная пока до совершенства. Усилия исследователей по ее улучшению привели к созданию нового варианта этой системы редактирования генома, названного prime editing и разработанного специалистами Гарвардского университета. Эта более точная технология позволяет осуществлять истинное редактирование: вырезать и вставлять в геном требуемые ДНК-последовательности или отдельные нуклеотиды (то есть исправлять и точечные мутации).
Одна из ключевых особенностей этой техники заключается во «вписывании» в нужный геномный локус целевой ДНК-последовательности при помощи фермента обратной транскриптазы, «позаимствованного» исследователями у вирусов. При этом специальная РНК для праймированного редактирования (prime editing extended guide RNA, pegRNA) не только направляет весь комплекс на участок, содержащий исправляемый ДНК-локус, но и кодирует информацию о последовательности, которую нужно «вписать» в геном (рис. 8).
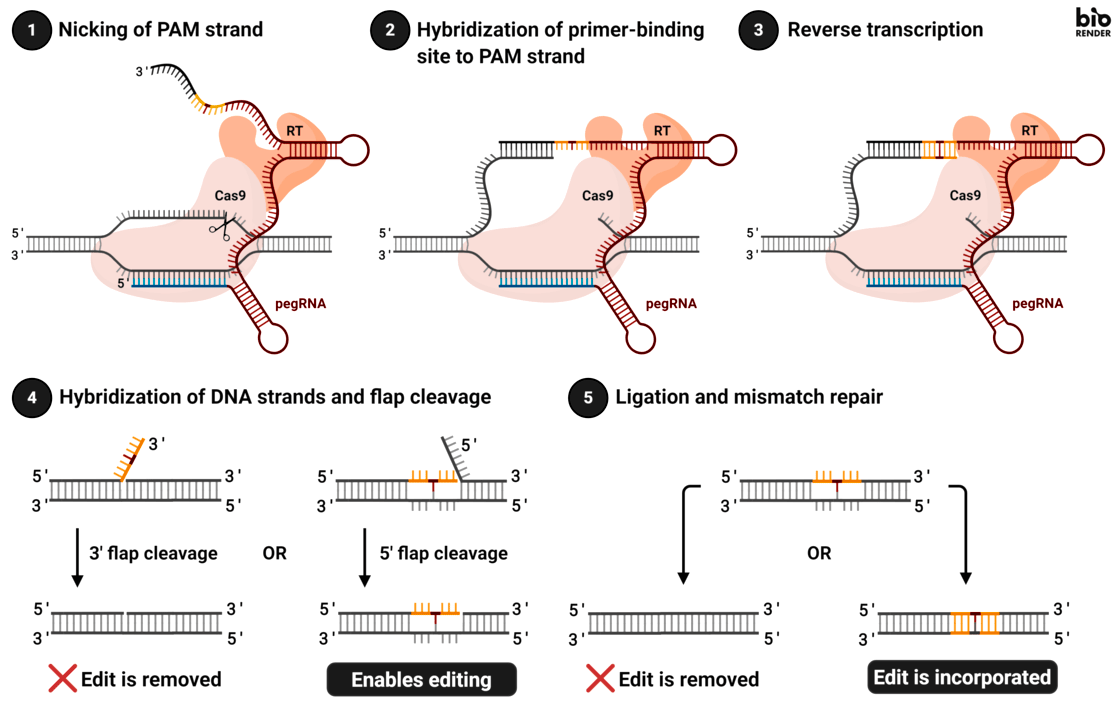
Рисунок 8. Принцип prime editing. Гибридный фермент, состоящий из каталитически ослабленного Cas9 (способного расщеплять только одну из цепей ДНК) и обратной транскриптазы, связывается с ДНК и расплетает ее в целевом участке. После того как модифицированный Cas9 расщепляет одну из нитей ДНК, с ней комплементарно связывается свободный участок pegRNA, а затем обратная транскриптаза начинает синтез по матрице РНК целевой нуклеотидной последовательности, достраивая тем самым «оборванную» нить ДНК новым геном. Это приводит к тому, что в какой-то момент в геномной ДНК оказывается две цепи, — одна отредактированная (с новой последовательностью нуклеотидов), и другая — исходная (со старой последовательностью). Это несоответствие запускает систему репарации ошибочно спаренных нуклеотидов, что в свою очередь приводит к одному из двух результатов:
- Неотредактированная ДНК-последовательность удаляется, а на ее месте достраивается по принципу комплементарности соответствующая отредактированному участку цепочка (редактирование выполнено успешно).
- Отредактированная ДНК-последовательность удаляется, а неотредактированная достраивается соответствующей ей второй цепью (редактирование не выполнено).
В оригинальную систему позже ввели изменения для повышения вероятности редактирования.
На текущий момент prime editing показал себя как замечательно точный инструмент генной модификации — в исследованиях с использованием этой технологии нецелевое редактирование составило менее 10%, и менее десятой же части отредактированных клеток имели нежелательные изменения в геноме (в сравнении с 90% при использовании систем CRISPR первого поколения) [46]. Этой точности недостаточно для in vivo редактирования, но вполне достаточно для ex vivo, когда существует возможность отобрать правильно отредактированные клоны.
Стоит сказать, что, помимо точности, prime editing еще и удивительно универсален. Ведь ранее для каждого из типов редактирования (удаления генов, вставки новых последовательностей или замены отдельных нуклеотидов в генетическом коде) требовался свой отдельный тип CRISPR, ну а prime editing может выполнить любую из этих операций. Уже сейчас это означает, что для постановки эффективных экспериментов по генному редактированию может быть использован более простой и рациональный дизайн, ну а при внедрении инструмента в терапевтическую практику это, очевидно, будет еще и проще и дешевле.
Правда, пока prime editing очень мало изучен, ведь исследования проводили только в различных типах культивируемых клеток, и полученных данных еще совершенно недостаточно, чтобы предсказать поведение на людях. Тем не менее заметные уже сейчас значительные преимущества этой версии CRISPR могут стимулировать проведение дальнейших исследований, а в случае положительных результатов — ускорить процесс перехода этого инструмента в клинику [46–48].
Недостатки генной терапии
Технологии генной терапии находятся в самом начале пути, поэтому, естественно, у них много «детских болезней» и огромный простор для улучшения. Ниже перечислены основные задачи, которые требуют решения:
- сложность, трудоемкость, дороговизна и, как следствие, — плохая масштабируемость технологии, из-за чего генные препараты пока что невероятно далеки от массовости (и не факт что скоро к ней приблизятся);
- вытекающая из предыдущего пункта заоблачная стоимость такого лечения, из-за чего доступно оно лишь немногим;
- зачастую серьезные нежелательные явления нового типа, приводящие иногда даже к необратимым последствиям (вплоть до летального исхода). Впрочем, по мере накопления опыта, врачи уже учатся с ними справляться;
- недостаточный период наблюдений за использованием генной терапии, отсюда возникает неуверенность в долговременности ее эффекта, а также опасения о возможных отдаленных последствиях применения таких лекарств;
- несовершенство технологии доставки целевых генов: вирусные векторы, которые чаще всего используются, далеко не идеальны. Кроме упомянутых проблем с нецелевой интеграцией в геном (характерных для лентивирусных и γ-ретровирусных векторов), есть еще опасность активации иммунной системы (для векторов AAV), снижающая эффективность доставки целевых генов. При этом повторное введение вектора возможно не всегда.
Однако это не только проблемы: это также и потенциальные «точки роста» для новой технологии, где новые идеи получают шанс реализоваться в виде ощутимого преимущества.
Луч оптимизма лекарствам будущего
Итак, генная терапия всё больше входит в клиническую практику, и чем дальше — тем больше. Эксперты FDA прогнозируют, что уже к середине 2020-х годов это ведомство будет одобрять в год от 10 до 20 препаратов генной и клеточной терапий, что, очевидно, позволит закрыть многие неудовлетворенные потребности и даст надежду людям с ранее неизлечимыми заболеваниями.
У этих новых и прогрессивных методов есть потенциал, чтобы помочь при самых разных болезнях, но практически генная терапия уже проявила себя в лечении онкологических и моногенных наследственных заболеваний. И здесь кроется один из самых сложных и пока не принятых вызовов: очень часто мы просто не знаем, какие именно гены и каким образом влияют на развитие тех или иных болезней. А потому и направлено такое лечение сейчас главным образом на заболевания, генетические дефекты в которых — яснее некуда.
Подытоживая, отметим, что генотерапевтические подходы находятся в самом начале пути, хотя последние несколько лет и были для генной терапии крайне удачными: одобрены достаточно разноплановые лекарства этого класса, начались сотни клинических исследований, заключены крупные сделки по покупке таких активов компаниями из разряда «Бигфармы» (что подталкивает к дальнейшему развитию этой области). Новые методы лечения, основанные на внедрении функциональных генов (или даже на полноценном редактировании генома), способны кардинально изменить существующие терапевтические стратегии и обеспечить эффективную помощь при многих ныне «безнадежных» заболеваниях.
Литература
- Три поколения лекарств;
- Таргетная терапия — прицельный удар по болезни;
- Errol B De Souza, Sharon T Cload, Patrick Shannon Pendergrast, Dinah W Y Sah. (2009). Novel Therapeutic Modalities to Address Nondrugable Protein Interaction Targets. Neuropsychopharmacol. 34, 142-158;
- Поиск лекарственных мишеней;
- Моноклональные антитела;
- Открытие моноклональных антител;
- Терапевтические моноклональные антитела;
- E V Gurevich, V V Gurevich. (2015). Beyond traditional pharmacology: new tools and approaches. Br J Pharmacol. 172, 3229-3241;
- Halioua-Haubold C.L., Peyer J.G., Smith J.A. et al. (2017). Regulatory considerations for gene therapy products in the US, EU, and Japan. Yale J. Biol. Med. 90, 683–693;
- АМТ-061 — генная терапия, способная на революцию в лечении гемофилии;
- Изменение генома и... мировой науки?;
- Gene and cell therapy FAQ's. American Society of Gene & Cell Therapy;
- In vivo — in vitro — in silico;
- 12 методов в картинках: клеточные технологии;
- Sandeep RP Kumar, David M Markusic, Moanaro Biswas, Katherine A High, Roland W Herzog. (2016). Clinical development of gene therapy: results and lessons from recent successes. Molecular Therapy - Methods & Clinical Development. 3, 16034;
- Michael Hudecek, Zsuzsanna Izsvák, Sandra Johnen, Matthias Renner, Gabriele Thumann, Zoltán Ivics. (2017). Going non-viral: the Sleeping Beauty transposon system breaks on through to the clinical side. Critical Reviews in Biochemistry and Molecular Biology. 52, 355-380;
- Xavier M. Anguela, Katherine A. High. (2019). Entering the Modern Era of Gene Therapy. Annu. Rev. Med.. 70, 273-288;
- Chauhan T. (2019). Gene therapy: types, vectors [viral and non-viral], process, applications and limitations. Genetic Education;
- Alireza Shahryari, Marie Saghaeian Jazi, Saeed Mohammadi, Hadi Razavi Nikoo, Zahra Nazari, et. al.. (2019). Development and Clinical Translation of Approved Gene Therapy Products for Genetic Disorders. Front. Genet.. 10;
- Gene therapy. (2018). Inserm;
- Способны ли CAR-Т-клетки уничтожить опухоль?;
- Т-клетки — марионетки, или как перепрограммировать Т-лимфоциты, чтобы вылечить рак;
- Ping-Pin Zheng, Johan M. Kros, Jin Li. (2018). Approved CAR T cell therapies: ice bucket challenges on glaring safety risks and long-term impacts. Drug Discovery Today. 23, 1175-1182;
- Надежда для СМАйликов;
- Ясный И. (2020). Что такое Золгенсма. Главное — о самом дорогом в мире лекарстве. «Правмир»;
- Самое дорогостоящее лекарство в мире;
- Doepker M.P. and Zager J.S. (2016). An update on talimogene laherparepvec. The American Journal of Hematology/Oncology. 14, 17–20;
- Hasan Rehman, Ann W. Silk, Michael P. Kane, Howard L. Kaufman. (2016). Into the clinic: Talimogene laherparepvec (T-VEC), a first-in-class intratumoral oncolytic viral therapy. j. immunotherapy cancer. 4;
- Robert H. I. Andtbacka, Frances Collichio, Kevin J. Harrington, Mark R. Middleton, Gerald Downey, et. al.. (2019). Final analyses of OPTiM: a randomized phase III trial of talimogene laherparepvec versus granulocyte-macrophage colony-stimulating factor in unresectable stage III–IV melanoma. j. immunotherapy cancer. 7;
- Иммунитет без тормозов: Нобелевская премия за антитела против рака (2018);
- Manoj Lalu, Garvin J Leung, Yuan Yi Dong, Joshua Montroy, Claire Butler, et. al.. (2019). Mapping the preclinical to clinical evidence and development trajectory of the oncolytic virus talimogene laherparepvec (T-VEC): a systematic review. BMJ Open. 9, e029475;
- Дмитриев Р. (2020). «Имлайджик» плюс «Ервой»: явная победа над меланомой. «Мосмедпрепараты»;
- CRISPR-системы: иммунизация прокариот;
- От слов к делу: технологию CRISPR-Cas впервые применили для лечения онкозаболеваний;
- Diana Rodríguez‑Rodríguez, Ramiro Ramírez‑Solís, Mario Garza‑Elizondo, María Garza‑Rodríguez, Hugo Barrera‑Saldaña. (2019). Genome editing: A perspective on the application of CRISPR/Cas9 to study human diseases (Review). Int J Mol Med;
- Hongyi Li, Yang Yang, Weiqi Hong, Mengyuan Huang, Min Wu, Xia Zhao. (2020). Applications of genome editing technology in the targeted therapy of human diseases: mechanisms, advances and prospects. Sig Transduct Target Ther. 5;
- Rodríguez Fernández C. (2018). CRISPR-Cas9: how this gene editing tool is changing the world. Labiotech;
- The most important battle in gene editing: CRISPR versus TALEN. (2018). Labiotech;
- Успех в борьбе с лейкозом: на шаг ближе к клиническому применению геномного редактирования;
- 12 методов в картинках: генная инженерия. Часть II: инструменты и техники;
- Giulliana Augusta Rangel Gonçalves, Raquel de Melo Alves Paiva. (2017). Gene therapy: advances, challenges and perspectives. Einstein (São Paulo). 15, 369-375;
- Motivans E. (2017). What is CRISPR gene editing: definition, importance, how it works. ZME Science;
- Lu Xiao-Jie, Xue Hui-Ying, Ke Zun-Ping, Chen Jin-Lian, Ji Li-Juan. (2015). CRISPR-Cas9: a new and promising player in gene therapy. J Med Genet. 52, 289-296;
- CRISPR/Cas9 как помощник в борьбе с ВИЧ;
- Cross R. (2018). CRISPR is coming to the clinic this year. Chemical & Engineering News. 96, 18–19;
- Fan S. (2019). Everything you need to know about superstar CRISPR prime editing. Singularity Hub;
- Free T. (2019). A prime time for genome editing. BioTechniques;
- Лосева П. (2019). Новый метод редактирования генома оказался точнее классического CRISPR/Cas9. N+1;
- Lindsey A. George, Patrick F. Fogarty. (2016). Gene therapy for hemophilia: past, present and future. Seminars in Hematology. 53, 46-54;
- Kandace L. Gollomp, Bhavya S. Doshi, Valder R. Arruda. (2019). Gene therapy for hemophilia: Progress to date and challenges moving forward. Transfusion and Apheresis Science. 58, 602-612;
- Wolfgang Miesbach, Eileen K. Sawyer. (2018). Practical Implications of Factor IX Gene Transfer for Individuals with Hemophilia B: A Clinical Perspective. Human Gene Therapy Clinical Development. 29, 80-89;
- Michael F. Naso, Brian Tomkowicz, William L. Perry, William R. Strohl. (2017). Adeno-Associated Virus (AAV) as a Vector for Gene Therapy. BioDrugs. 31, 317-334;
- Arthur W. Nienhuis, Amit C. Nathwani, Andrew M. Davidoff. (2017). Gene Therapy for Hemophilia. Molecular Therapy. 25, 1163-1167;
- Gerard A. Rodrigues, Evgenyi Shalaev, Thomas K. Karami, James Cunningham, Nigel K. H. Slater, Hongwen M. Rivers. (2019). Pharmaceutical Development of AAV-Based Gene Therapy Products for the Eye. Pharm Res. 36;
- Richard O. Snyder, Philippe Moullier Adeno-Associated Virus — Humana Press, 2011;
- Helena Costa Verdera, Klaudia Kuranda, Federico Mingozzi. (2020). AAV Vector Immunogenicity in Humans: A Long Journey to Successful Gene Transfer. Molecular Therapy. 28, 723-746;
- Laura M. Bryant, Devin M. Christopher, April R. Giles, Christian Hinderer, Jesse L. Rodriguez, et. al.. (2013). Lessons Learned from the Clinical Development and Market Authorization of Glybera. Human Gene Therapy Clinical Development. 24, 55-64;
- Jonathan J. Darrow. (2019). Luxturna: FDA documents reveal the value of a costly gene therapy. Drug Discovery Today. 24, 949-954;
- Allison M. Keeler, Terence R. Flotte. (2019). Recombinant Adeno-Associated Virus Gene Therapy in Light of Luxturna (and Zolgensma and Glybera): Where Are We, and How Did We Get Here?. Annu. Rev. Virol.. 6, 601-621;
- Seppo Ylä-Herttuala. (2012). Endgame: Glybera Finally Recommended for Approval as the First Gene Therapy Drug in the European Union. Molecular Therapy. 20, 1831-1832.







